03.北京肿瘤医院:基于医疗大数据平台的DRG系统建设与应用研究【CHIMA 2019案例分享】
案例提供:北京肿瘤医院
解决问题
DRG(Diagnosis Related Groups)是一种“同质归一”的病例组合方式,以出院诊断为基础,结合年龄、手术、操作以及出院转归等因素,将患者分入若干诊断组。DRG具备组内可比性强和分析指标清晰全面的特性,是很好的数据标化工具,主要用于住院医疗服务监测分析和医疗付费改革,数据来源是病案统计室编目后的病案首页。由于病案首页的指标有限(158项),且传统关系型数据分析手段获取信息能力有限,使DRG应用的延伸无法得到很好的数据支持。基于医疗大数据平台的DRG三大指标分析精准度可以具体到患者详细的病历资料,下钻分析维度、指标达到数“千”个(方案、用药、检验、检查等)。同时,也对病案编码正确性检验校准。本文将医疗大数据与DRG管理工具结合,运用大数据技术对电子病历进行分词、切词和归一等操作,实现数据后结构化,极大范围的拓展DRG分析指标;借助大数据的思维和方法进行研究,突破传统分析模式,有效延伸和拓展DRG的应用。
数据内容
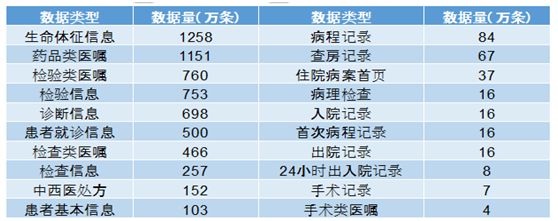
本系统数据来源HIS、EMR、LIS、RIS、超声、病理、内镜、随访等。目前,接入大数据平台数据量共计约1.5T(文本书),主要接入数据见图1。
图1 数据接入范围
关键技术
1.系统架构
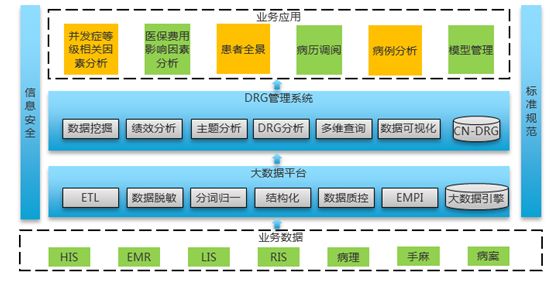
基于大数据平台的DRG系统数据源头是HIS、EMR、LIS、RIS、超声、病理、内镜和随访,经过大数据平台完成数据脱敏、后结构化、建立患者唯一标识EMPI和数据验证等工作后,进入DRG管理系统进行分组并展开有关DRG的数据分析展现,同时基于DRG延伸并发症等级相关分析、医保费用影响因素分析、病历调阅、患者全景和病例分析等应用。见图2。
图2 系统架构
2.关键技术
系统运用主流大数据技术,采用hadoopv2.0技术框架,该框架最核心的组件就是HDFS和MapReduce。HDFS为海量的数据提供了存储,MapReduce为海量的数据提供了分布式计算框架,其他组件主要有:资源控制-YARN资源管理器、内存计算-Spark计算框架和数据仓库-Hive。大数据平台运用这种框架解决了传统架构较难解决的海量数据存储和计算问题,实现了病历数据的分词、切词、归一、后结构化以及大数据秒级高速查询的功能。利用OGG数据同步工具实现生产库到大数据平台的准实时同步。
3.安全保障
参考信息安全等级保护第三级要求,围绕大数据平台建立了一整套包括硬件、系统、链路、数据应用、应用授权和审计安全机制来保证医疗数据平台的数据安全。运用防火墙、堡垒机、审计、流量控制器,关闭风险端口,启用系统漏洞与补丁侦测等技术,加强数据脱敏与加密工作,严格审核应用层数据权限管理,实行一系列数据安全保障措施,保证大数据平台的数据安全。
成果成效
1.拓展分析指标
基于病案首页的DRG分析指标仅有158项,基于肿瘤大数据平台的DRG系统分析指标拓展至几百上千,根据需求可从电子病历生成新的分析指标,极大程度的满足分析需求。目前,新增肿瘤特色指标如:TNM分期、肿瘤下缘距肛缘距离、送检淋巴结数目、阳性淋巴结数目、结直肠癌手术分类和是否术前辅助化疗等,新增通用指标如:是否腹腔镜手术、主要手术操作部位、是否进行穿刺、是否气管插管/切开操作、是否使用药物卡文、是否二次手术、患者住院BMI、是否输血和是否进行心肺复苏等。通过与医师沟通,将医师需要分析的指标口径确定,运用大数据技术进行运算得出该指标具体数据。
2.灵活的操作方式
系统对数据过滤条件提供简单搜索、条件设置、模糊匹配和高级检索的匹配方式,用户可根据需求自由组合。如分析30岁以上术后使用卡文的结直肠患者在不同手术等级下的病例组合指数CMI、费用消耗指数和时间消耗指数。同理,运用基于大数据平台的新增指标,可以从医嘱、检验、检查、手术等角度进行更加深入透彻的分析,将DRG分组结果的影响因素和原因剖析的更彻底。
3.病案调阅
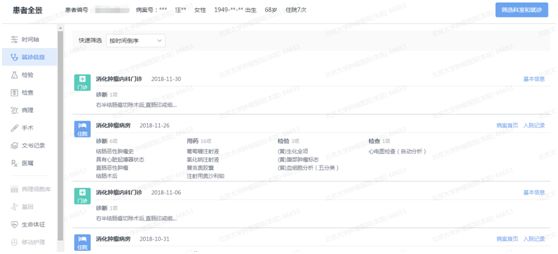
肿瘤患者在诊疗过程中需要长期监测,复查复诊情况多,实现对患者历次诊疗记录的全周期病历调阅,能极大的丰富用户在查阅数据时浏览的信息,深入分析患者入组、超标和诊疗方式选择的原因。通过DRG指标作为条件,确定数据范围后,可以查看和导出相关范围内的患者在院(门诊+住院)所有就诊记录,保证了患者数据的完整性和连续性,见图3、图4。如:对于高权重患者、特殊人群、时间费用超标人群可进行针对性资料调阅和深入研究。
图3 患者单次住院记录界面
图4 患者诊疗全景界面
4.绩效分析
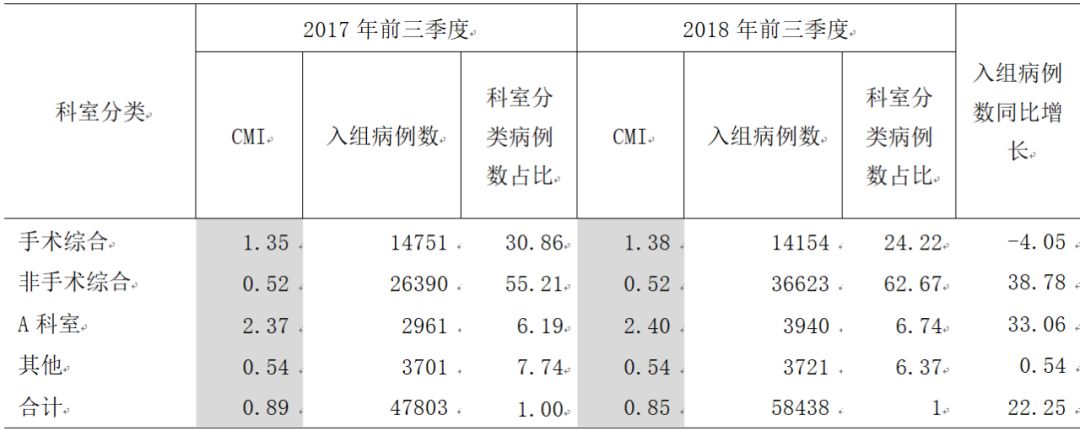
DRG实现了从医院、病组、科室和个人层面的分析,见表1。例如,对比2017年前三季度与2018年前三季度CMI得出,2018年手术综合、A科室CMI都较2017年前三季度有上升,非手术综合、其他与2017年保持持平,但全院总CMI呈明显下降趋势。虽然各科室分类CMI呈现上升和保持状态,但各科室分类入组病例结构产生变化,入组病例数较多且CMI较高的手术综合病例构成比同比下降6.64%、入组病例数较多但CMI较低的非手术综合病例构成比同比上升7.46%,入组病例数相对较少的A科室和其他科室入组病例数同比变化不大。分析可知,收治低权重病组病例数过多会使整体CMI值降低,若想提高全院整体CMI值,应更多收治高权重病组病例。
表1 前三季度CMI数据分析
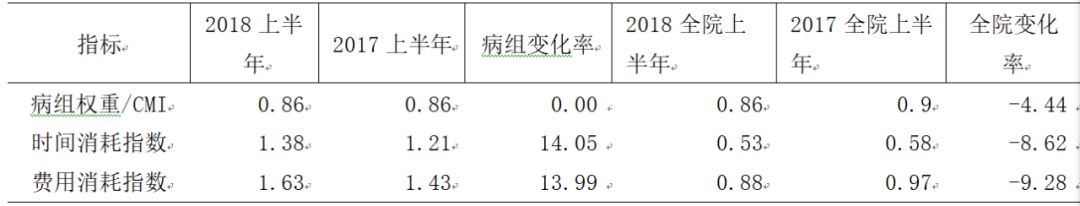
某肿瘤外科手术病组数据,见表2。由数据可知,该病种2017年上半年与2018年上半年在病组权重保持不变的情况下,时间和费用消耗指数都有了10%以上的增长,而同期全院数据虽然CMI有所下降,但是时间和费用消耗指数都有较大幅度的下降,说明全院有意识控制时间和费用成本,提高效率。此分析数据提示该病组需重新调整诊疗计划,合理安排治疗计划和时间,缩短平均住院日,减少医疗费用,确保优质高效的服务。
表2 某DRG病组数据分析
DRG以临床医疗为核心,指标之间具备可比性,分析方法科学、合理,将DRG与大数据技术结合,能进行更深入的肿瘤特色数据分析,可为医院绩效分析、精细化管理和临床科研提供数据服务。
5.因素分析
根据数据筛选出指定DRG分组的患者,分析影响因素和影响结果的关系。运用桑基图展示数据流向和数据程度。如用颜色深浅代表费用消耗指数高低,流量宽度代表患者例数,见图5。可知在GB15分组下,患者主要进行的手术为3级或4级手术,其中术后未使用药物卡文的患者费用消耗指数高于已使用卡文的患者,将实际情况和分析结果结合,可为进一步优化诊疗流程,降低费用消耗指数提供数据支持。
图5 医保费用根本原因分析
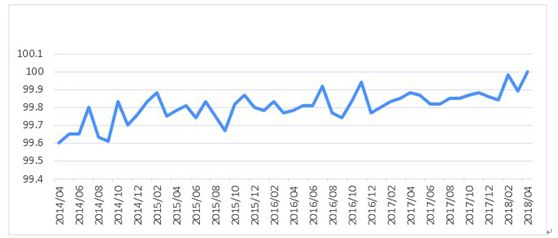
6.促进病案质量
系统设置病例未入组分析,通过此分析模块,可找出未入组病例,调阅未入组病例的详细资料,分析未入组原因,进一步减少人为编码差错,逆向指导病案人员对病例编码核查校对,提高病案质量,提升入组率,见图6。
图6 DRG入组率
下一步计划
1.系统推广及指标延伸
DRG管理工具通过分组结果集能为医院绩效管理和医疗付费改革提供数据支撑。运用大数据技术能拓展更多分析指标和维度,进行更深入、根本的探究,计划持续向医院行政、临床和科研等部门进行推广,运用信息化和大数据的力量为医院管理和科研做辅助支撑。
2.系统功能优化
由于系统已接入用药、检查、检验、医嘱等数据,管理部分可进一步分析医嘱内容,如:设置超标医嘱分析、组内超标患者大医嘱分析等。

 首 页
首 页